Secondo l’Organizzazione Mondiale della Sanità (O.M.S), il 15-20 % delle coppie è infertile: 50-80 milioni di soggetti ogni anno, di cui oltre la metà si rivolge ad un centro di PMA per affrontare il problema di una gravidanza che non arriva.
Secondo l’OMS (l’Organizzazione Mondiale della Sanità) si definisce infertile una coppia che non è riuscita a concepire dopo un anno o più di rapporti mirati non protetti.
È sterile, invece, la coppia nella quale uno o entrambi i coniugi sono affetti da una condizione fisica permanente che non rende possibile la gravidanza e quindi la procreazione.
Fase diagnostica e fase terapeutica
Nel momento in cui una gravidanza non arriva, il primo passo è rivolgersi a uno specialista, che attraverso specifiche analisi cercherà di individuare la causa che può ostacolare il concepimento e stabilire così la cura più adatta. Da questo momento in poi, la coppia, deve essere consapevole che inizia un percorso che può durare a lungo e che prevede una fase diagnostica ed una fase terapeutica, spesso da percorrere a tappe.
Il percorso diagnostico è finalizzato alla ricerca della causa, o delle cause, della infertilità, ma non sempre è possibile giungere ad una diagnosi certa. La Riproduzione Umana è un processo di per sé molto complesso. Un processo non ancora conosciuto in tutti i suoi aspetti, influenzato da numerosi fattori e soggetto ad una ampia variabilità biologica tra una coppia e l’altra. Gli esami diagnostici oggi a disposizione non sono sempre in grado di valutare in maniera precisa ed approfondita ogni fase del processo. L’esito degli esami ha comunque un ruolo fondamentale per impostare il successivo percorso terapeutico.
Quando una coppia “scopre” di non riuscire ad ottenere una gravidanza, entrambi i partner devono essere valutati mediante un’attenta anamnesi personale e famigliare della coppia. Un esame obiettivo accurato ed ecografia pelvica per la donna; esame obiettivo, due o più esami del liquido seminale, dosaggi ormonali eco-colordoppler scrotale per l’uomo. Successivamente, l’iter diagnostico può seguire strade diverse a seconda della presenza di fattori femminili e/o maschili di infertilità.
Fattori femminili
Disturbi del ciclo ovulatorio
Tra questi, i più frequenti sono rappresentati dall’ovaio micropolicistico (PCOS), dalla assenza (amenorrea) o irregolarità (oligomenorrea) del ciclo mestruale di origine ipotalamo-ipofisaria, dall’aumento della secrezione di prolattina (iperprolattinemia). In casi più rari, la irregolarità mestruale può essere il primo segno clinico di una menopausa precoce. In alcuni casi una ecografia pelvica è di grande aiuto per una diagnosi precisa.
Alterata funzionalità delle tube
Impervietà, stenosi, alterata motilità, fimosi delle fimbrie, danno dell’apparato ciliare.
Nella maggior parte dei casi, il danno alle tube è provocato da episodi infiammatori che sono quasi sempre asintomatici. Il fattore patogeno più frequentemente coinvolto è la Clamidia Trachomatis. Anche interventi chirurgici pelvico-addominali o manovre invasive della cavità uterina possono provocare danni se inducono la formazione di aderenze che coinvolgono le tube (alterandone soprattutto la motilità). Esistono vari esami diagnostici per indagare la funzionalità delle tube:
- Isterosalpingografia (ISG): consiste nell’introduzione di un mezzo di contrasto nell’utero per valutare, sotto controllo radiografico, se il liquido passa regolarmente attraverso le tube.
- Sono-salpingografia: consiste nell’introdurre un liquido nell’utero e nel valutarne il passaggio attraverso le tube sotto controllo ecografico). Il liquido è quasi sempre soluzione fisiologica sterile che nella maggior parte dei casi non lascia sintomi dopo l’esecuzione dell’esame.
Si tratta di esami scarsamente invasivi e che non richiedono alcun tipo di sedazione o anestesia, ma hanno lo svantaggio di permettere solo una visione “indiretta” degli organi da valutare, infatti, la visione diretta si può ottenere unicamente con esami più invasivi come l’idrolaparoscopia (THL) che permette l’ ispezione diretta delle tube e delle ovaia nella loro normale posizione.
- Laparoscopia: È una manovra chirurgica a tutti gli effetti e richiede quasi sempre anestesia totale. Questa manovra il vantaggio di permettere la correzione chirurgica di alcune condizioni patologiche eventualmente presenti, diventando quindi anche una procedura terapeutica e non solo diagnostica.
La scelta dell’indagine migliore per ogni singolo caso dipende da vari fattori: età, durata della infertilità, anamnesi, parametri seminali del partner.
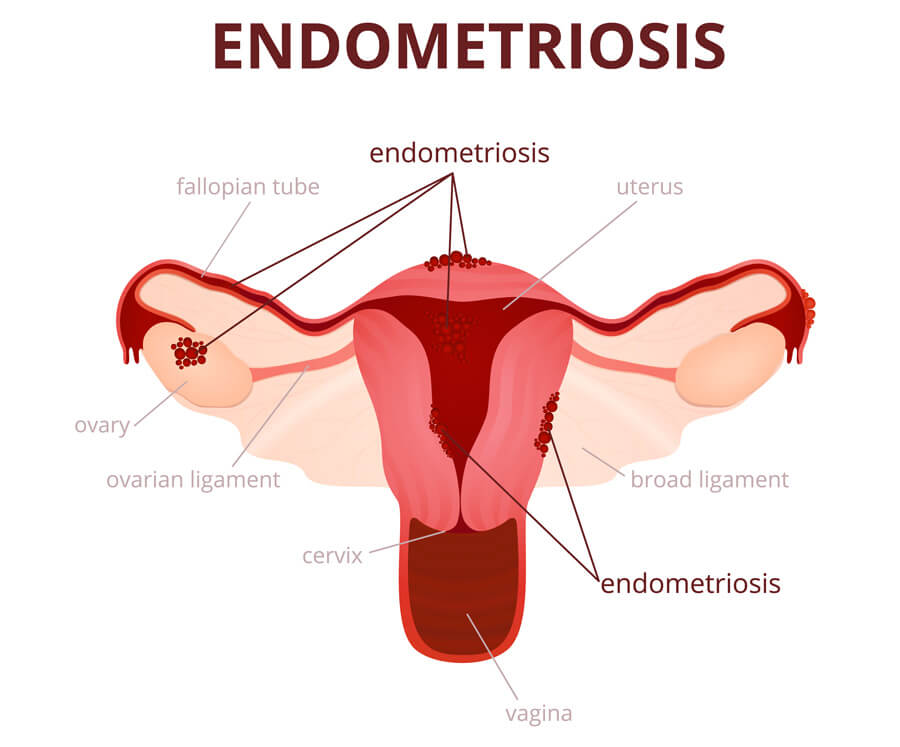
Endometriosi
L’endometriosi è una malattia che colpisce l’endometrio, la mucosa che riveste internamente la cavità dell’utero, è una malattia molto frequente, correlata con la infertilità e rappresentata dalla presenza di tessuto endometriale in sede anomala, per lo più pelvica. Esistono varie forme e vari gradi di endometriosi in base alla sua localizzazione ed estensione. Le forme più lievi sono spesso asintomatiche, ma possono ugualmente ridurre la fertilità. L’endometriosi severa può compromettere la funzionalità degli organi aggrediti (tube, ovaio) inducendo forme severe di infertilità. La causa dell’endometriosi non è ancora conosciuta, ma sembra esistere una predisposizione famigliare. La diagnosi certa di endometriosi può essere effettuata solo attraverso la laparoscopia o la THL, ma l’ecografia pelvica e/o una sintomatologia accentuata possono già fare sospettare la sua presenza.
Fattore uterino
Alterazioni dell’utero come unica causa di infertilità sono relativamente rare e per lo più sono correlate ad un aumentato rischio di aborto. Il fattore uterino si associa spesso ad altri fattori di infertilità, aumentando l’effetto negativo sulla capacità riproduttiva. Le alterazioni dell’utero sono rappresentate da: malformazioni congenite (utero bicorne, setti, subsetti) o patologie acquisite (fibromi, endometriti, polipi, sinechie). Per la valutazione della cavità uterina, isteroscopia (ISC) permette la visione diretta della cavità, consentendo quasi sempre una diagnosi certa.
Fattori genetici e congeniti
Alterazioni numeriche o strutturali del cariotipo possono rispettivamente provocare una menopausa precoce o un elevato rischio di aborti ripetuti. In alcuni casi le alterazioni cromosomiche sono causa di infertilità. Un semplice prelievo di sangue per la determinazione del cariotipo è sufficiente per identificare questo fattore. Esistono inoltre rari casi di malformazioni congenite o di assenza (agenesia) degli organi riproduttivi, che possono essere responsabili di una sterilità assoluta. Anche varie malattie genetiche, come ad esempio la talassemia e la fibrosi cistica, possono ridurre la capacità riproduttiva e la probabilità quindi di ottenere una gravidanza.
Fattore età
Il fattore età sta assumendo un ruolo di fondamentale importanza nella fecondità femminile.
La vita riproduttiva della donna è limitata nel tempo: comincia con la comparsa del ciclo ovulatorio e si esaurisce definitivamente con la menopausa. Il culmine della fecondità si raggiunge verso i 20-24 anni, dopo i quali inizia una lenta ma costante riduzione, che diventa più rapida dopo i 38-40 anni. L’età superiore ai 40 anni può rappresentare da sola la causa primaria della infertilità e quindi dell’impossibilità ad ottenere una gravidanza. Ciò è valido per tutte le donne, è determinato geneticamente ed è legato al fatto che ogni donna, al momento della nascita, ha già formato il suo patrimonio follicolare (e quindi di ovociti) che utilizzerà poi durante la vita.
Con l’avanzare dell’età, da un lato si riduce progressivamente il numero ovociti disponibili, dall’altro essi vanno incontro ad un ineluttabile invecchiamento con conseguente diminuzione della qualità. Il maggiore tempo di esposizione a fattori di rischio quali infezioni, endometriosi e fibromi può compromettere ulteriormente la fertilità. Pertanto, può essere utile valutare la riserva ovarica mediante il dosaggio dell’ormone anti-Mulleriano (AMH) attraverso un prelievo di sangue che può essere eseguito in qualsiasi giorno del ciclo, e la conta dei follicoli antrali (AFC) attraverso una ecografia che deve essere eseguita tra il secondo e il quarto giorno del ciclo.
Fattori maschili
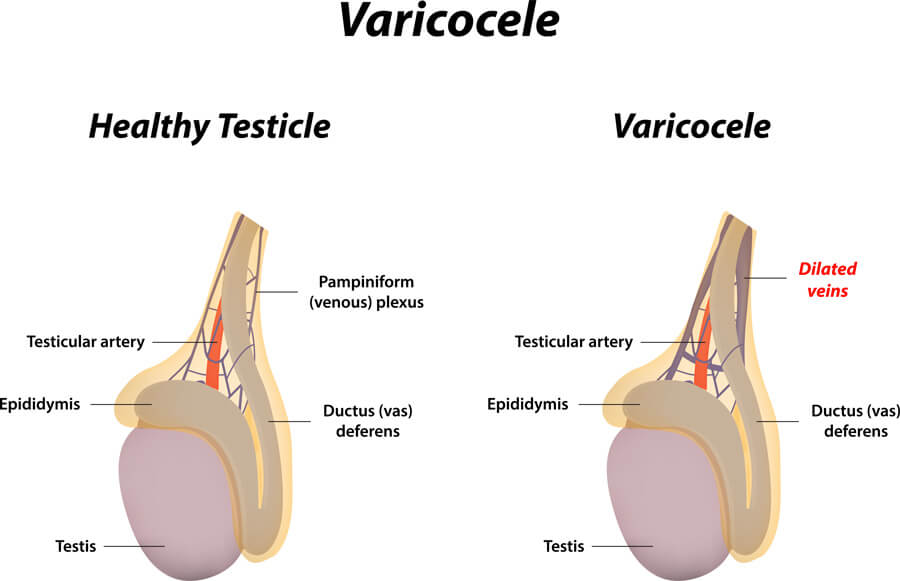
Alterazioni ormonali, varicocele, infiammazione genitale, cause iatrogene (farmaci o chirurgia), patologia testicolare (traumi, torsioni, neoplasie, interventi chirurgici), malattie sistemiche (malattie autoimmuni, diabete, insufficienza epatica e renale), problemi sessuali, sono alcuni dei possibili fattori responsabili dell’infertilità maschile. Considerato che ciascun paziente può essere portatore di più di una causa responsabile del fattore maschile nella infertilità della coppia, risulta necessario eseguire oltre ad un’anamnesi accurata e ad un attento esame obiettivo, almeno 2 spermiogrammi, dosaggi ormonali e, qualora risultasse necessario, un eco-colordoppler scrotale bilaterale.
In presenza di uno spermiogramma con parametri alterati o in presenza di insuccessi riproduttivi ripetuti nonostante uno spermiogramma normale, è oggi possibile eseguire indagini di secondo livello sul campione seminale così da valutare l’integrità o il livello di compromissione del DNA degli spermatozoi, mediante lo studio della frammentazione del DNA spermatico. Un DNA spermatico alterato si associa, infatti, a possibili anomalie dello sviluppo embrionale con basse percentuali di impianto e maggior rischio di aborti precoci.
In presenza di azoospermia, ma anche in presenza di oligoastenospermia severa, è necessario procedere ad accertamenti genetici (cariotipo, ricerca delle microdelezioni del cromosoma Y e ricerca di eventuali mutazioni del gene della fibrosi cistica). Questo per una maggiore accuratezza diagnostica nonché per la possibilità di trasmettere il carattere.
Conclusioni
In conclusione, se la gravidanza non arriva, le cause di infertilità/sterilità devono essere ricercate in modo sistematico, efficace e tempestivo per identificare tutti i fattori rilevanti, tenendo sempre in forte considerazione l’età della donna, la sua riserva ovarica e/o l’eventuale presenza di patologie che possono complicare il quadro clinico.
Quando l’inquadramento diagnostico è completato, il trattamento della coppia deve basarsi su tre principali opzioni:
- Trattamento medico per ripristinare la fertilità;
- Trattamento chirurgico per ripristinare la fertilità;
- Accesso alle procedure di fecondazione assistita.
________________________________________________________________________________________________________________
SCOPRI
Il nostro staff: CLICCA QUI
Le nostre storie: CLICCA QUI
Le tecniche di PMA: CLICCA QUI
Leggi anche
Esiste una dieta specifica per aumentare le possibilità di gravidanza?: CLICCA QUI
Fertilità: un pratico vademecum di 10 Consigli per tenerla sotto controllo: CLICCA QUI
Diagnosi di infertilità: gli esami da fare: CLICCA QUI
Ringiovanimento Ovarico: aspettative e realtà: CLICCA QUI